Cukrzyca ciążowa – co powinnaś wiedzieć, żeby zminimalizować jej niekorzystny wpływ na rozwijające się dziecko
Cukrzyca ciążowa (GDM – ang. Gestational Diabetes Mellitus) jest jednym z najczęstszych i najcięższych powikłań w czasie ciąży (obok nadciśnienia tętniczego, niedokrwistości i gestozy). Może prowadzić do poważnych komplikacji zarówno u matki, jak i u dziecka. Jej szybkie wykrycie i podjęcie leczenia jest istotnym elementem opieki położniczej i jednocześnie pozwala zmniejszyć ryzyko rozwoju wad u rozwijającego się dziecka.
Z wykształcenia jestem farmaceutą, z pasji – copywriterem. Potrzebujesz podobnego tekstu? Copywriting medyczny to moja super moc, której mogę użyć dla rozwoju Twojego projektu.
Cukrzyca ciążowa jest zaburzeniem gospodarki węglowodanowej
Cukrzyca to choroba metaboliczna, w której występuje stale podwyższone stężenie glukozy we krwi. Stan ten nazywa się hiperglikemią i pojawia się, gdy dochodzi do zaburzenia pobierania cukru przez komórki. Wiąże się to z niewłaściwym działaniem insuliny, jednego z hormonów odpowiedzialnych za metabolizm węglowodanów w organizmie. Większość komórek naszego ciała posiada receptory insulinowe. Po połączeniu z insuliną cukier z krwi transportowany jest do wnętrza komórki, gdzie wykorzystany zostaje do uzyskania energii. Gdy trzustka nie wydziela insuliny lub wydziela ją w niewystarczającej ilości, transport ten jest zaburzony, a organizm nie może obniżyć stężenia glukozy we krwi. Prowadzi to w konsekwencji do rozwoju cukrzycy.
Jak rozwija się cukrzyca ciążowa
W ciąży organizm kobiety podlega bardzo silnym zmianom. Dochodzi do zwiększenia wydzielania estrogenów, progesteronu. laktogenu łożyskowego i prolaktyny. Hormony te wykazują działanie antagonistyczne w stosunku do insuliny. Prowadzi to do insulinooporności, hiperglikemii i zwiększonego zapotrzebowania na insulinę.
Cukrzyca ciążowa może doprowadzić do komplikacji w przebiegu ciąży, dlatego tak ważne jest wczesne zdiagnozowanie problemu. Insulina matki nie pokonuje bariery łożyskowej, ale krążąca we krwi glukoza swobodnie przedostaje się do krwioobiegu dziecka. Cukier jest dla rozwijającego się dziecka niezbędny. Służy jako materiał energetyczny. Zapotrzebowanie na glukozę wynosi u niego 6 mg/min/kg masy ciała i jest 2-krotnie większe niż u dorosłego człowieka, zaś stężenie glukozy we krwi dziecka jest tylko o 10-20 mg/dl niższe niż w krwi matki.
Jeżeli jednak cukru we krwi matki jest więcej, to jego poziom także wzrasta u dziecka. Problemy, które może wywołać uzależnione są od okresu ciąży, w którym hiperglikemia się pojawi, i czasu, w którym zbyt duża dawka glukozy będzie dostępna dla organizmu dziecka.
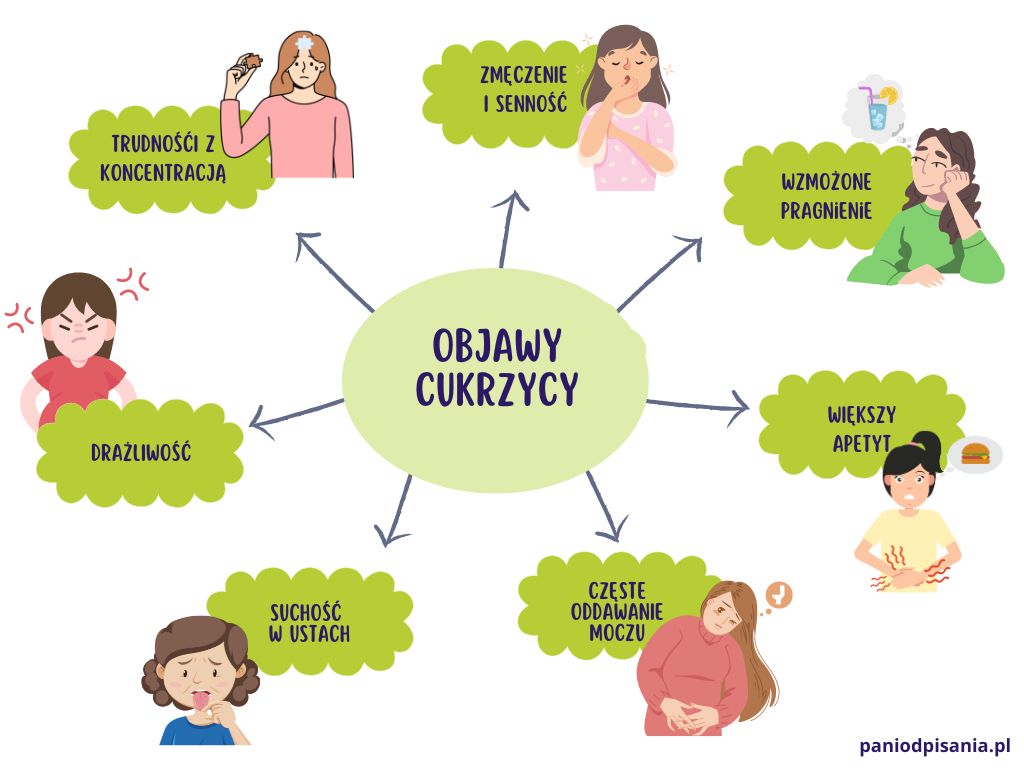
Objawy cukrzycy ciążowej
Cukrzyca nie daje charakterystycznych objawów. Pierwszymi oznakami zwiększonego poziomu glukozy we krwi są:
- zmęczenie i senność;
- wzmożone pragnienie;
- większy apetyt;
- częste oddawanie moczu;
- suchość w ustach;
- drażliwość i trudności z koncentracją.
Jeżeli cukrzyca nie zostanie zdiagnozowana i nie będzie leczona, to mogą pojawić się częste infekcje skóry, pogorszenie widzenia, obrzęki, mrowienia w dłoniach i stopach, a także bardzo groźne spowolnienie leczenia ran.
Typowe zmiany w okresie ciąży przypominają pierwsze objawy cukrzycy, dlatego bardzo łatwo jest przegapić rozwój choroby. Nie należy więc opierać diagnostyki na objawach, tylko skorzystać z badań laboratoryjnych.
Oznaczenie stężenia glukozy we krwi u kobiet w ciąży
Polskie Towarzystwo Ginekologiczne oraz Polskie Towarzystwo Diabetologiczne zaleca oznaczenie stężenia cukru każdej ciężarnej kobiecie na początku ciąży, na pierwszej wizycie ginekologicznej. Poziom glukozy we krwi należy badać rano, po minimum 8 godzinach przerwy od ostatniego posiłku.
Prawidłowa glikemia na czczo to 70-99 mg/dl (3,9-5,5 mmol/l). Jednak u ciężąrnych, ze względu na zmiany zachodzące w gospodarce węglowodanowej, za górną granicę przyjmuje się wartość 92 mg/dl (5,1 mmol/l). W zależności od uzyskanego wyniku i stopnia zagrożenia rozwojem cukrzycy zmienia się schemat kolejnych badań:
1. Prawidłowy poziom glukozy we krwi i małe ryzyko rozwoju hiperglikemii u kobiety w ciąży
Jeżeli stężenie glukozy we krwi u kobiety ciężarnej mieści się w granicach normy (<92 mg/dl), a ryzyko rozwoju cukrzycy ciążowej zostało określone na niskim poziomie, to kolejne badanie przeprowadza się w 24-26 tygodniu ciąży. Wykorzystuje się wtedy test doustnego obciążenia glukozą (OGTT, ang. Oral Glucose Tolerance Test) zwany potocznie krzywą cukrową.
2. Prawidłowy wynik badania cukru we krwi i duże ryzyko wystąpienia cukrzycy ciążowej
Gdy kobieta znajduje się w grupie zagrożonej rozwojem cukrzycy ciążowej, to nawet prawidłowy wynik poziomu glukozy we krwi wymaga od razu kontroli przy użyciu testu OGTT. Przy prawidłowych wynikach badanie należy powtórzyć pomiędzy 24 a 26 tygodniem ciąży. Nieprawidłowe wyniki testu zostaną omówione poniżej.
3. Poziom glukozy we krwi w zakresie 92-125 mg/dl (5,1-6,9 mmol/l)
Stężenie glukozy w zakresie 92-125 mg/dl (5,1-6,9 mmol/l) jest pilnym wskazaniem do wykonania krzywej cukrowej. Podobnie jak u kobiet z grupy ryzyka cukrzycy ciążowej, przy prawidłowym wyniku badanie należy powtórzyć w 24-26 tygodniu ciąży.
4. Stężenie glukozy we krwi przekracza 126 mg/dl (7 mmol/l)
Jeżeli stężenie glukozy we krwi przekracza 126 mg/dl (7mmol/l) należy powtórzyć badanie. Jeżeli wynik będzie poniżej tej wartości, to należy wykonać test OGTT. Jeżeli wynik będzie wyższy – diagnozuje się cukrzycę w ciąży.
5. Test obciążenia glukozą i prawidłowe wyniki
W sytuacjach, gdy wynik badania stężenia glukozy we krwi przekracza normę, wykonuje się doustny test obciążenia glukozą. Dzięki niemu można określić, jak organizm radzi sobie z gospodarowaniem węglowodanami. Podczas wykonywania krzywej cukrowej mierzy się trzy razy poziom stężenia cukru. Pierwszy pomiar to zwykłe badanie cukru na czczo. Następnie w ciągu kilku minut należy wypić przygotowany roztwór glukozy (75 gram glukozy rozpuszczonej w 300 ml wody). Kolejne pomiary wykonuje się po 60 i 120 minutach.
Normy w badania OGTT dla kobiet w ciąży są następujące:
- poziom glukozy na czczo – do 92 mg/dl (5,1 mmol/l);
- poziom glukozy po 1 h – do 180 mg/dl (10 mmol/l);
- poziom glukozy po 2 h – do 153 mg/dl (8,5 mmol/l).
Różnica pomiędzy cukrzycą przedciążową, cukrzycą ciążową a cukrzycą w ciąży – jak zdiagnozować poszczególne jednostki chorobowe
Nie każda hiperglikemia zdiagnozowana w ciąży będzie cukrzycą ciążową. Wszystko zależy od wyników badań i obecności wcześniejszych problemów z metabolizmem węglowodanów. W przypadku cukrzycy u kobiet w ciąży można spotkać się z kilkoma różnymi określeniami, które, choć wydają się podobne, oznaczają zupełnie inne schodzenia.
Cukrzyca przedciążowa
Jeżeli kobieta chorowała na cukrzycę już wcześniej (nie ma znaczenia, czy była to cukrzyca typu 1 czy typu2), to mówimy o cukrzycy przedciążowej (PGDM – ang. PreGestational Diabetes Mellitus). Zachodząc w ciążę miała już postawioną diagnozę i najczęściej także ustalone leczenie. Pacjentki takie powinny być pod stałą opieką diabetologa i przygotować się wcześniej do planów prokreacyjnych. Wysoka hiperglikemia nie jest u nich żadnym zaskoczeniem, ale należy stale monitorować stężenie glukozy we krwi, by utrzymać je w odpowiednim zakresie.
Cukrzyca po raz pierwszy rozpoznana w ciąży
Dla hiperglikemii po raz pierwszy zdiagnozowanej już w czasie trwania ciąży rozróżniamy dwie jednostki chorobowe: cukrzycę w ciąży i cukrzycę ciążową. Niezbędne jest wykonanie doustnego testu obciążenia glukozą, by móc postawić prawidłową diagnozę.
Cukrzyca w ciąży
Do rozpoznania cukrzycy w ciąży stosuje się ogólne kryteria rozpoznania cukrzycy (takie same jak dla pozostałych pacjentów). Zgodnie z wytycznymi WHO wystarczy spełnienie jednego z poniższych kryteriów:
- 2-krotna glikemia na czczo ≥ 126 mg/dl (7,0 mmol/l);
- wynik testu OGTT po 2h ≥ 200 mg/dl (11,1 mmol/l);
- glikemia przygodna ≥11,1 mmol/l (200 mg/dl) i towarzyszące objawy hiperglikemii.
Badania przesiewowe wykonywane są na początku ciąży. Takie wyniki najczęściej świadczą o tym, że kobieta chorowała na cukrzycę jeszcze przed zajściem w ciążę, ale nie została ona zdiagnozowana. Hiperglikemia w przebiegu ciąży u kobiet zdrowych pojawia się dopiero w jej drugiej połowie.
Cukrzyca ciążowa
Rozpoznanie cukrzycy ciążowej można postawić, gdy spełnione jest jedno z poniższych kryteriów:
- glikemia na czczo 92–125 mg/dl (5,1–6,9 mmol/l);
- wynik testu OGTT po 1h ≥ 180 mg/dl (10 mmol/l);
- wynik testu OGTT po 2h na poziomie 153–199 mg/dl (8,5–11,0 mmol/l)
Hemoglobina glikowana – nowe kryterium w diagnostyce cukrzycy
Glikacja białek to nieenzymatyczny proces, w czasie którego cukry (głównie glukoza) przyłączają się do grup aminowych białek. Hiperglikemia nasila te przemiany i zwiększa ilość glikowanego białka.
Okazało się, że zjawisko to można wykorzystać do diagnozowania i kontrolowania leczenia cukrzycy. W wyniku przyłączenia glukozy do hemoglobiny powstaje hemoglobina glikowana (HbA1c). U osób z prawidłową glikemią jej poziom mieści się w granicach 4-6%. Wynik powyżej 6,5% upoważnia już do zdiagnozowania cukrzycy.
Hemoglobina glikowana jest bardzo dobrym wskaźnikiem kontroli wyrównania cukrzycy, także cukrzycy ciążowej. Zawarta jest bowiem w erytrocytach, których czas życia wynosi ok 120 dni. Na podstawie tego parametru można więc wnioskować o poziomach cukru w ostatnich kilku tygodniach. Normy Polskiego Towarzystwa Diabetologicznego wskazują, że dla kobiet planujących ciążę oraz w pierwszym trymestrze ciąży poziom HbA1c powinien być poniżej 6,5%, a u kobiet w drugiej połowie ciąży poniżej 6%.
Czynniki ryzyka rozwoju cukrzycy ciężarnych
Cukrzyca ciążowa rozwija się u ok. 3-5% kobiet ciężarnych. U 10% chorych hiperglikemia oznacza niewykrytą wcześniej cukrzycę, ale większość przypadków dotyczy zaburzenia gospodarki węglowodanowej związanej z przemianami zachodzącymi w czasie ciąży.
Można wyróżnić następujący czynniki ryzyka cukrzycy ciążowej:
- otyłość, nadwaga i nadmierny przyrost masy ciała w ciąży;
- nadciśnienie tętnicze;
- cukrzyca typu 2 w wywiadzie rodzinnym;
- cukrzyca ciążowa w poprzednich ciążach (dotyczy aż 30% kobiet);
- wiek powyżej 35 lat;
- występowanie zespołu policystycznych jajników (PCOS);
- urodzenie dziecka o masie ciała powyżej 4000 gram lub z wadą rozwojową;
- zgony wewnątrzmaciczne we wcześniejszych ciążach;
- wielorództwo;
- bezdech senny.
U kobiet znajdujących się w grupie ryzyka należy przeprowadzić dobrą diagnostykę, by móc jak najszybciej dokonać rozpoznania cukrzycy ciążowej. Umożliwi to rozpoczęcie leczenia, skuteczne wyrównanie hiperglikemii i zminimalizuje powikłania cukrzycy ciążowej.
Wpływ cukrzycy ciążowej na rozwój płodu
Jak już zostało wcześniej przedstawione, glukoza z krwi matki przenika przez łożysko do krwi dziecka. Powoduje to pobudzenie i przerost wysp Langerhansa u płodu. Jest to struktura trzustki odpowiedzialną za wydzielanie hormonów regulujących gospodarkę węglowodanową. Produkują zarówno insulinę jak i glukagon, którego zadaniem jest zwiększanie stężenia cukru we krwi.
Nadprodukcja insuliny prowadzi do makrosomii płodu, czyli zwiększonej masy ciała u noworodka, dużej ilości tkanki tłuszczowej oraz asymetrii w proporcjach masy ciała. Makrosomia jest jednym z objawów tzw. fetopatii cukrzycowej. U dzieci matek, które chorowały na cukrzycę ciążową obserwuje się także niedojrzałość płuc (z powodu zaburzeń w wydzielaniu substancji ochronnej – surfaktantu), niedojrzałość ośrodkowego układu nerwowego, przerost mięśnia sercowego oraz zaburzenia biochemiczne (m.in. zmniejszone stężenie glukozy (hipoglikemia), wapnia (hipokalcemia) i magnezu (hipomagnezemia). Może wystąpić także zwiększona lepkość krwi potęgująca ryzyko pojawienia się zakrzepów (najczęściej zakrzepów żył nerkowych).
Duża waga dziecka stwarza ryzyko komplikacji w czasie porodu (urazy okołoporodowe, dużą utratę krwi, wielowodzie, stan przedrzucawkowy, rozwiązanie ciąży poprzez cięcie cesarskie lub konieczność użycia kleszczy położniczych albo próżnociągu w czasie porodu naturalnego). Asymetria ciała, zwykle objawiająca się zwiększonym obwodem barków, zwiększa ryzyko złamania obojczyka, porażenie splotu barkowego, uszkodzenie nerwu twarzowego i niedotlenienia okołoporodowego.
Niewyrównana lub źle leczona cukrzyca ciążowa może doprowadzić do kwasicy u płodu, ta z kolei do powstania wad wrodzonych (najczęściej cewy nerwowej lub serca), a w ciężkich przypadkach nawet do obumarcia wewnątrzmacicznego. Im większa hiperglikemia i słabsze wyrównanie cukrzycy ciążowej, tym większe ryzyko wystąpienia także powikłań mikro- i makroangiopatycznych u matki (uszkodzenia naczyń krwionośnych).
Jak wygląda leczenie cukrzycy ciążowej
Zarówno cukrzyca w ciąży jak i cukrzyca ciążowa wymaga natychmiastowego leczenia, którego celem jest ustabilizowanie poziomu glukozy we krwi, by zmniejszyć ryzyko powikłań i u matki, i u dziecka. W pierwszej kolejności normalizację glikemii próbuje osiągnąć się poprzez odpowiednią dietę i aktywność fizyczną. Jeżeli działania te nie przynoszą oczekiwanego efektu, lekarz decyduje o wdrożeniu insulinoterapii. Doustne leki nie są stosowane w cukrzycy ciążowej ze względu na ich potencjalne działanie teratogenne (uszkadzające płód).
Dieta u kobiet w ciąży chorych na cukrzycę
Zmiana diety jest pierwszym krokiem do ustabilizowania poziomu cukru w cukrzycy ciążowej. Należy pamiętać, że w pierwszym trymestrze ciąży nie zmienia się zapotrzebowanie na energię. Dopiero w drugim trymestrze zwiększa się ono o 360 kcal/dobę, w trzecim trymestrze o 475 kcal/dobę. Ustalając zapotrzebowanie kaloryczne bierze się pod uwagę wskaźnik BMI sprzed ciąży oraz aktywność fizyczną kobiety.
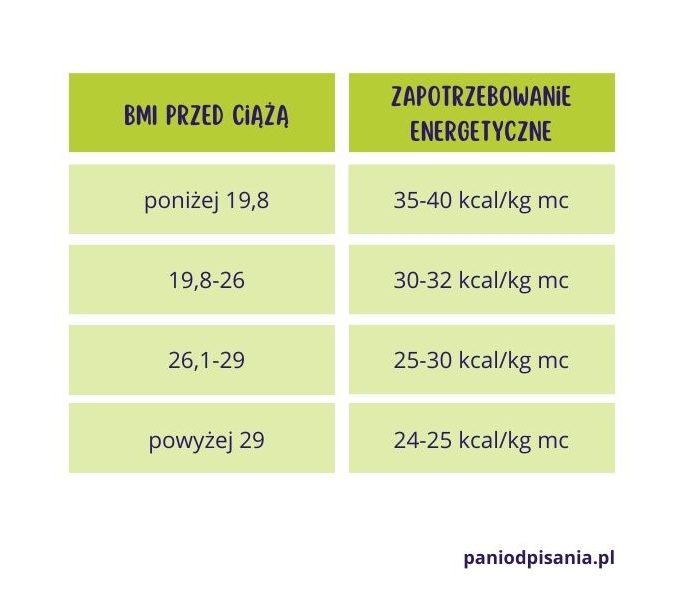
Węglowodany w diecie kobiet z cukrzycą ciążową
Podaż węglowodanów w diecie kobiety w ciąży z cukrzycą wynosi ok 180g/dzień. Nie może być ich za mało, ponieważ w organizmie pojawiają się wówczas ciała ketonowe działające toksycznie na płód. Tworząc jadłospis należy wybierać węglowodany złożone, a cukry proste ograniczyć do niezbędnego minimum.
Najlepiej sprawdzą się produkty o niskim indeksie glikemicznym (IG). Indeks ten określa, jak szybko po spożyciu danego produktu wzrasta stężenie glukozy we krwi. Dla kobiet z cukrzycą ciążową zalecany IG to wartość poniżej 50. Na indeks glikemiczny ma wpływ sposób przygotowania posiłku. Ścieranie, miksowanie, rozdrabnianie, gotowanie czy smażenie powoduje wzrost IG danego produktu.
Wybierając produkty węglowodanowe warto pamiętać o kilku zasadach:
- wybierać pieczywo pełnoziarniste i na żytnim zakwasie;
- kasze, makaron czy ryż gotować al dente (dodatkowo schłodzone w lodówce mają niższy IG, więc warto ugotować je dzień wcześniej lub przygotować porcję na dwa dni);
- unikać kasz rozdrobnionych – im grubsza kasza tym lepiej;
- makarony, podobnie jak pieczywo, powinny być z mąki razowej lub z pełnego przemiału;
- kontrolować spożycie owoców (ze względu na zawartość cukrów prostych i wysoki IG);
- warzywa o niskim IG można jeść bez ograniczenia.
Białko w diecie kobiet z cukrzycą ciążową
W codziennym jadłospisie kobiety z cukrzycą w ciąży powinno znaleźć się ok. 60-110 g białka na dzień. Szczególne znaczenie ma jego jakość spożywanego białka, ponieważ jest składnik budujący tkanki i biorący udział w powstawaniu enzymów i hormonów u dziecka. Białko w diecie powinno pochodzić z różnych źródeł, należy jednak uważać na mleko, ponieważ może ono zwiększać poziom cukru we krwi. Zamiast mleka warto sięgać po produkty mleczne poddane fermentacji. Jogurt, kefir czy maślanka są zdecydowanie lepszym wyborem i są lepiej tolerowane.
Znaczenie tłuszczy w jadłospisie kobiet z cukrzycą ciążową
Ilość tłuszczy w diecie powinna być zbliżona do ilości białka. Przy czym należy wybierać tłuszcze roślinne oraz unikać spożywania tych zawierających nasycone kwasy tłuszczone. Tłuszcze pełnią nie tylko funkcje energetyczną. Są także składnikiem budulcowym błon komórkowych i mózgu oraz nośnikiem witamin A, D, E i K.
Rola błonnika
Błonnik najczęściej kojarzy się z produktami stosowanymi w celu ograniczenia wagi poprzez wywoływanie uczucia sytości i poprawie perystaltyki. W leczeniu cukrzycy ciążowej wykorzystuje się natomiast jego zdolność do zwalniania wchłaniania węglowodanów. Jego dzienne spożycie w diecie kobiet z cukrzycą powinno być utrzymane na poziomie 20-40g. Aby jednak spełnił swoją rolę konieczne jest wypijanie odpowiedniej ilości wody. Dopiero bowiem po związaniu wody przez błonnik może on spełnić swoją rolę.
Dieta w cukrzycy ciążowej – produkty przeciwskazane
Do produktów zakazanych dla kobiet z cukrzycą w ciąży należą alkohol, słodzone napoje gazowane, sery pleśniowe, surowe mięso i jajka, owoce morza, niepasteryzowane mleko, a także żywność typu fast food, produkty z dużą zawartością sodu, konserwantów, sztucznych barwników i wzmacniaczy smaku.
Wpływ aktywności fizycznej na leczenie cukrzycy ciężarnych
Aktywność fizyczna jest obok diety drugim elementem leczenia cukrzycy ciążowej. Zwiększa ona wrażliwość tkanek na insulinę oraz poprawia wykorzystanie przez nie glukozy. W czasie wysiłku zwiększa się transport glukozy z krwi oraz z przestrzeni pozakomórkowej do pracujących mięśni, które wykorzystują cukier do pozyskania energii. Poprawa tolerancji glukozy widoczna jest już po tygodniu zwiększonej aktywności fizycznej.
Kolejnym efektem aktywności ruchowej jest zwiększenie zużycia glikogenu mięśniowego (komórkowego zapasu energetycznego) wraz ze wzrostem intensywności ćwiczeń fizycznych. W badaniach klinicznych wykazano, że poprawia to działanie insuliny także po zakończeniu aktywności ruchowej.
Dobór aktywności fizycznej
Polskie Towarzystwo Ginekologiczne zaleca ciężarnym z cukrzycą podejmowanie aktywności fizycznej (jeśli nie występują żadne przeciwwskazania natury medycznej) jako jednej z podstawowych form leczenia.
Do aktywności zalecanych kobietom z cukrzycą ciążową należą:
- spacery
- nordic walking
- pilatess
- pływanie
- joga
- ćwiczenia oddechowe, relaksacyjne oraz ćwiczenia w szkole rodzenia
Wybierając rodzaj ćwiczeń należy kierować się trymestrem ciąży, samopoczuciem ciężarnej, występowaniem innych chorób współistniejących oraz poziomem aktywności przed zajściem w ciążę.
Optymalny czas ćwiczeń dla kobiet chorych na cukrzycę ciążową wynosi 45 minut. Pierwsze 15 minut powinno być przeznaczone na rozgrzewkę, kolejne 15 minut na ćwiczenia właściwe, a ostatnie na ćwiczenia oddechowe i relaksacyjne.
Samokontrola cukrzycy
Ciężarne z cukrzycą ciążową oprócz edukacji związanej z dietą i ruchem muszą stale kontrolować poziom cukru. Jest to bardzo ważny parametr, który pozwala określić, czy podjęte działania unormalizowały poziom glukozy we krwi.
Insulinoterapia w cukrzycy ciążowej
Insulinoterapia stosowana jest tylko w przypadku, gdy postępowanie niefarmakologiczne nie przynosi oczekiwanego efektu. Dozwolone jest wykorzystanie krótko działającej insuliny ludzkiej lub szybkodziałającego analogu insuliny oraz średnio długo działającej insuliny ludzkiej. Z leków może zostać zastosowana tylko metformina. Jest to lek dopuszczony do stosowania u u kobiet ze współistniejącym zespołem policystycznych jajników. Musi być jednak odstawiony do końca pierwszego trymestru,
Monika Buchaniewicz – Pani Od Pisania